明けましておめでとうございます。
本年もどうぞよろしくお願いいたします。
■はじめに
さて、2006年は日本の医療人にとって大変辛い年になりそうだ。特定機能病院に限定して行うとされていたDPC(日本版マネイジドケア)が、今では当たり前のように日本の病院経営者に受け入れられ、事実上アメリカ型管理医療に突入する端緒となる歴史的な年となるかもしれないからだ。
小泉改革が「聖域無き改革」といって、国民の健康維持のための「社会資源としての医療システム」を、アメリカ的な「金の成る畑」に耕し直した。その切っ掛けを、与えたのが2006年だということを、どれくらいの人たちが自覚するのだろうか。聖域は、いつまでもその環境を保つ努力をするから聖域のままあるのだ。地上のどこにも聖域がなくなったら、人心は荒廃せざるを得ない。その付けが、今の日本を覆い尽くしている。
MBAを取った医師が経営する病院などが、まれに存在するだけの「懐かしの日本医療」から、2兆円から4兆円規模の経済効果を生む「市場」へと変化している医療分野。今、世界中の経営のプロフエッショナルたちがここに積極的に参入しようとしている。
日本が、アメリカが失敗したマネイジドケアをこのままトレースしていくとすれば、どこまでやれば儲けられて、どこから撤退すればいいかという「ビジネスモデル」がもうすでに出来上がっているのと同じ事だ。先が見える者たちは、タイムマシンに乗るように、おいしい所だけを食べ尽くして、あとは野となれ山となれと、その後の荒涼たる「医療砂漠」を尻目に次の餌食を探しに飛び立っていくことだろう。その時、我々はどのくらい経ってから「あれは失敗だった」「嵌められた」「乗せられた」と反省し、再び考え直すのだろうか。
■アメリカの管理医療
アメリカは外科の国だ。メイヨークリニックの礎を作った大メイヨーは、メス一本で多くの患者を治療したといわれる。内服薬は民間療法に毛の生えたようなものしかなく、とても内科医が活躍するような時代ではなかった。メイヨークリニックに内科のディビジョンが置かれたのは、かなり後のことだ。今日でも、心臓手術や脳外科を始めとして肥満の外科治療や美容外科、移植治療に至るまで、多くの手術が行われている。また、フロンティアの国として実験的な試みも多い。その見返りとしての手術の失敗も、少なからずあって、次第に医療に対する厳しい目が患者側から注がれることになった。
1960年代までは、アメリカといえども「パターナリズム(神父が信者に対して教え諭し、正しい道へ導いていく関係)」で、患者にとっては「おまかせ医療」であった。しかし、受けている医療の中身が分からない、医療費が非常に高く、対価に見合った医療を受けているのかという疑問が湧き上がり、医療訴訟が激増してくる。そうした中で、次第に患者の意識は変化し、消費者保護運動のたかまりと相呼応した、医療の中のコンシューマリズム(消費者運動)が台頭してきた。「患者の権利宣言」や「インフォームド・コンセント」もその一環である。こうしたムーブメントに押されて、病院側の意識改革も進んだ。その上、「病院ミシュラン」のような情報も巷間に流れるようになり、問題を抱えたままでの病院経営は次第に破綻し、病院の倒産へと進んでいく。こうした社会状況の中で、一般産業界のQ.C(Quality Control)活動と同じように、いかにして医療の質を保ちながら、コストを削減していくか、が問われるようになった。それが、DRGだった。
■DRGの歴史と内容の変化
1968年からエール大学で研究開発されたこのDRG(Diagnosis Related Groups)という
システムは、病院管理にかかるコストを算定し、そのコストの総額によって入院患者をグループ分けするという、いわゆるマネジメント・ツールである。対象は急性期入院患者のみであり、慢性疾患の患者には適応しない。国際疾病分類(ICD=International Classification of Diseases)で、1万以上もある病名を、マンパワー、医薬品、医療材料、などの医療資源の必要度から、統計上で意味のある500程度の病名グループに整理し、分類する方法だ。
具体的には、一般的に20~30病院から10万人程度の患者の入退院記録と患者別のコストデータを得て、コンピューター処理を行うものだ。ここから得られた、疾患別の平均的コスト、平均入院日数、症例数などは、他の医療機関との比較検討に必要な科学的な根拠を与えることになり、問題点、改善すべき要素をピックアップする事が可能となった。勿論、地域差や国別の比較にも有用なデータとなる。重要なことは、こうした研究を行っていた当初は、DRGは「医療費を抑制すること」が目的ではなかったことである。
それが、1983年に、アメリカのメディケア・パートA(65歳以上を対象とした入院患者の医療保険制度)が入院医療費の支払い方式に、このシステムを導入して、DRG/PPS(prospective payment system)という「診療群別包括支払い方式」を採用したことから、管理医療の一端を担うこととなった。
参考に、メディケアのDRGで行われる支払い金額の中に含まれるものを挙げると、1)看護料、2)建物の減価償却、支払い利息、租税公課、保険料、医療機器およびその他移動可能な備品に係わる資本コスト、3)中央材料室、検査室、放射線科、手術室、処方せん調剤室、ICU、その他の補助部門における運営費である。含まれていないものは、1)医師の技術料、2)インターンおよびレジデントに対する医学教育に関する直接費、3)病院が独自に設定した料金とメディケアから給付される支払い金額との差額、免責規定のある患者に対する貸倒金、一定の認可を受けた医療施設で行われた臓器移植に対する高額医療費、などだ。
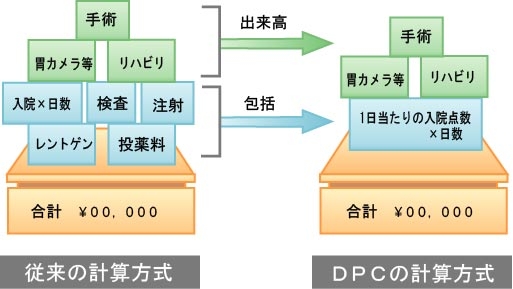
このDRGの波はアメリカのみならず、オーストラリア、オランダ、スペイン、イタリア、フランス、ベルギー、ドイツにも広がっている。特に、ポルトガルでは国立病院の支払い方式に、スウェーデン、ノルウェーでは公立病院の医療費の分配にこのDRGが用いられている。日本でも、無駄の多いといわれていて、効率を無視した赤字経営を国民の税金で補填している国公立病院の管理者にとっては、「コスト意識の改革と改善になる」だろうと期待されてDPC(診断群分類)が導入された。
■DPC(Diagnosis Procedure Combination)の裏切り
日本で開発されたDPC(診断群分類)は、急性期入院患者を分類する新しい方法で、平成15年4月より特定機能病院の一般病棟において包括評価式による診療報酬支払がスタートした。しかし、当初は国立病院の非効率性を矯正するためのツールだと言っておきながら、今後の改定によってまもなく全ての病院に包括評価方式が導入されると憶測されているから、これは一種の裏切りともいえる。国のやることには逆らえぬと、各病院は「DPCの研究会」を立ち上げて、本格的導入に備えてDPCに関する充分な理解を得ようと必死になっている。「DPCとこれを利用した包括評価に関する解説と、関連する今後の病院経営のポイントをご紹介します」と、講師は病院経営になくてはならないツールだと囃したてる。
DPCは、一部の日本の病院で行われるだけで充分である。その目的を終えたら、日本の社会の中でさらに有用なツールを作り上げることの方が大切なのだ。